Schuppenflechte(Plattenepithelflechte) ist eine sehr häufige chronische Hauterkrankung, die seit der Antike bekannt ist. Die Prävalenz liegt in verschiedenen Ländern zwischen 0, 1 und 3 %. Allerdings spiegeln diese Zahlen nur den Anteil der Psoriasis bei Patienten mit anderen Dermatosen bzw. die Häufigkeit ihres Auftretens bei Patienten mit internistischen Erkrankungen wider. Da die Krankheit in der Regel lokal begrenzt und inaktiv verläuft, suchen Patienten in der Regel keine medizinischen Einrichtungen auf und werden daher nirgendwo registriert.
Der wichtigste pathogene Zusammenhang, der das Auftreten von Hautausschlägen hervorruft, ist eine erhöhte mitotische Aktivität und eine beschleunigte Proliferation von Epidermiszellen, was dazu führt, dass die Zellen der unteren Schichten die darüber liegenden Zellen „drücken" und so deren Verhornung verhindern. Dieser Vorgang wird Parakeratose genannt und geht mit einem starken Peeling einher. Von großer Bedeutung für die Entstehung psoriatischer Hautläsionen sind lokale immunpathologische Prozesse, die mit der Interaktion verschiedener Zytokine verbunden sind: Tumornekrosefaktor, Interferone, Interleukine und Lymphozyten verschiedener Subpopulationen.
Auslöser für den Ausbruch der Krankheit ist meist starker Stress; Dieser Faktor ist in der Anamnese der meisten Patienten vorhanden. Weitere Auslöser sind Hauttraumata, Medikamenteneinnahme, Alkoholmissbrauch und Infektionen.
Zahlreiche Erkrankungen der Epidermis, Dermis und aller Körpersysteme stehen in engem Zusammenhang und können den Mechanismus der Krankheitsentstehung nicht einzeln erklären.
Es gibt keine allgemein anerkannte Klassifizierung der Psoriasis. Traditionell werden neben der gewöhnlichen (vulgären) Psoriasis auch erythrodermische, arthropathische, pustulöse, exsudative, guttate und palmoplantare Formen unterschieden.
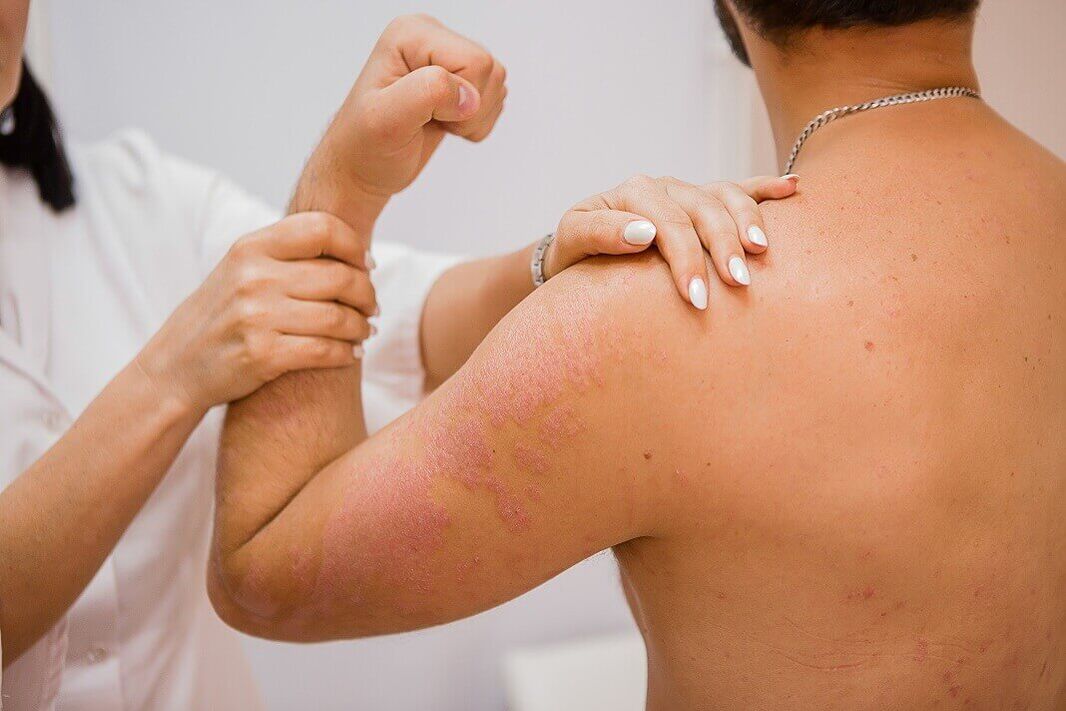
Eine normale Psoriasis äußert sich klinisch durch die Bildung flacher Papeln, die sich deutlich von der gesunden Haut abgrenzen. Die Papeln sind rosarot und mit losen silbrig-weißen Schuppen bedeckt. Aus diagnostischer Sicht tritt beim Abkratzen der Papeln eine interessante Gruppe von Symptomen auf, die als Psoriasis-Trias bezeichnet wird. Zunächst tritt das Phänomen des „Stearinflecks" auf, das durch eine verstärkte Ablösung beim Abkratzen gekennzeichnet ist und die Oberfläche der Papeln wie einen Stearintropfen aussehen lässt. Nach dem Entfernen der Schuppen wird das Phänomen des „Terminalfilms" beobachtet, der sich in Form einer nassen, glänzenden Oberfläche der Elemente äußert. Danach wird beim weiteren Abkratzen das Phänomen des „Blutsprays" in Form von punktuellen Blutstropfen beobachtet, die nicht zusammenwachsen.
Der Ausschlag kann sich überall auf der Haut befinden, befindet sich jedoch hauptsächlich auf der Haut der Knie- und Ellenbogengelenke sowie auf der Kopfhaut, wo die Krankheit am häufigsten beginnt. Psoriasis-Papeln zeichnen sich dadurch aus, dass sie dazu neigen, peripher zu wachsen und zu Plaques unterschiedlicher Größe und Form zu verschmelzen. Die Plaques können isoliert, klein oder groß sein und große Bereiche der Haut einnehmen.
Bei exsudativer Psoriasis verändert sich die Art des Peelings: Die Schuppen werden gelblich-grau und verkleben und bilden Krusten, die eng an der Haut anliegen. Die Ausschläge selbst sind heller und geschwollener als bei normaler Psoriasis.
Psoriasis der Handflächen und Fußsohlen kann als isolierte Läsion oder in Kombination mit Läsionen an anderen Stellen beobachtet werden. Sie äußert sich in Form typischer Papel-Plaque-Elemente sowie hyperkeratotischer kallusartiger Läsionen mit schmerzhaften Rissen oder Pustelausschlägen.
Psoriasis betrifft fast immer die Nagelplatten. Am pathognomonischsten ist das Auftreten punktförmiger Eindrücke auf den Nagelplatten, die der Nagelplatte eine Ähnlichkeit mit einem Fingerhut verleihen. Auch Lockerungen der Nägel, brüchige Kanten, Verfärbungen, Quer- und Längsrillen, Verformungen, Verdickungen und subunguale Hyperkeratose können beobachtet werden.
Psoriasis-Erythrodermie ist eine der schwersten Formen der Psoriasis. Es kann sich aufgrund des allmählichen Fortschreitens des Psoriasis-Prozesses und der Verschmelzung von Plaques entwickeln, häufiger tritt es jedoch unter dem Einfluss einer irrationalen Behandlung auf. Bei Erythrodermie wird die gesamte Haut leuchtend rot, schwillt an, infiltriert und es kommt zu einer starken Ablösung. Die Patienten leiden unter starkem Juckreiz und ihr Allgemeinzustand verschlechtert sich.
Radiologisch sind bei den meisten Patienten verschiedene Veränderungen im Knochen- und Gelenkapparat zu beobachten, ohne dass klinische Anzeichen einer Gelenkschädigung vorliegen. Zu diesen Veränderungen gehören periartikuläre Osteoporose, Verengung der Gelenkspalte, Osteophyten und zystische Ablösung des Knochengewebes. Das Spektrum der klinischen Manifestationen kann von geringfügigen Arthralgien bis zur Entwicklung einer behindernden ankylosierenden Arthrose reichen. Klinisch werden Schwellungen der Gelenke, Hautrötungen im Bereich der betroffenen Gelenke, Schmerzen, eingeschränkte Beweglichkeit, Gelenkdeformitäten, Ankylosen und Verstümmelungen festgestellt.
Pustelpsoriasis äußert sich durch generalisierte oder begrenzte Hautausschläge, die sich hauptsächlich auf der Haut der Handflächen und Fußsohlen befinden. Obwohl das Hauptsymptom dieser Form der Psoriasis das Auftreten von Pusteln auf der Haut ist, die in der Dermatologie als Manifestation einer pustulösen Infektion gelten, ist der Inhalt dieser Blasen meist steril.
Psoriasis guttata tritt am häufigsten bei Kindern auf und wird von einem plötzlichen Ausschlag kleiner papulöser Elemente begleitet, die über die Haut verstreut sind.
Psoriasis tritt bei Männern und Frauen etwa gleich häufig auf. Bei den meisten Patienten beginnt die Erkrankung bereits vor dem 30. Lebensjahr. Bei vielen Patienten besteht ein Zusammenhang zwischen Exazerbationen und der Jahreszeit: Am häufigsten verschlimmert sich die Erkrankung in der kalten Jahreszeit (Winterform), deutlich seltener im Sommer (Sommerform). In Zukunft kann sich diese Abhängigkeit ändern.
Bei der Psoriasis gibt es drei Stadien: progressive, stationäre und regressive. Das progressive Stadium ist durch Wachstum entlang der Peripherie und das Auftreten neuer Läsionen, insbesondere an Stellen früherer Läsionen, gekennzeichnet (isomorphe Koebner-Reaktion). Im Regressionsstadium kommt es zu einer Abnahme oder einem Verschwinden der Infiltration um den Umfang oder in der Mitte der Plaques.
Psoriasis vulgaris wird von Parapsoriasis, sekundärer Syphilis, Lichen planus, diskoidem Lupus erythematodes und seborrhoischem Ekzem unterschieden. Schwierigkeiten ergeben sich bei der Differenzialdiagnose der palmoplantaren und arthropathischen Psoriasis.
Bei Psoriasis vulgaris ist die Lebensprognose günstig. Bei Erythrodermie, generalisierter arthropathischer und pustulöser Psoriasis sind Behinderungen und sogar der Tod aufgrund von Erschöpfung und der Entwicklung schwerer Infektionen möglich.
Die Prognose bleibt hinsichtlich der Krankheitsdauer, der Remissionsdauer und der Exazerbationen ungewiss. Ausschläge können über einen langen Zeitraum, über viele Jahre hinweg bestehen bleiben, häufiger wechseln sich jedoch Exazerbationen mit Phasen klinischer Besserung und Genesung ab. Bei einem erheblichen Teil der Patienten, insbesondere bei solchen, die sich keiner intensiven systemischen Behandlung unterziehen, sind Phasen spontaner und längerer klinischer Genesung möglich.
Irrationale Behandlung, Selbstmedikation und der Rückgriff auf „Heiler" verschlimmern den Krankheitsverlauf und provozieren eine Verschlimmerung und Ausbreitung von Hautausschlägen. Aus diesem Grund besteht das Hauptziel dieses Artikels darin, einen kurzen Überblick über moderne Methoden zur Behandlung dieser Krankheit zu geben.
Heutzutage gibt es eine Vielzahl von Methoden zur Behandlung von Psoriasis, Tausende verschiedener Medikamente werden zur Behandlung dieser Krankheit eingesetzt. Dies bedeutet jedoch nur, dass keine der Methoden eine garantierte Wirkung erzielt und die Krankheit nicht vollständig heilt. Darüber hinaus stellt sich die Frage nach einer Heilung nicht: Die moderne Therapie ist nur in der Lage, Hauterscheinungen zu minimieren, ohne viele derzeit unbekannte pathogene Faktoren zu beeinflussen.
Die Behandlung der Psoriasis erfolgt unter Berücksichtigung der Form, des Stadiums, des Prävalenzgrades des Ausschlags und des Allgemeinzustands des Körpers. Die Behandlung ist in der Regel komplex und umfasst eine Kombination aus äußerlichen und systemischen Medikamenten.
Bei der Behandlung sind die Motivation des Patienten, die familiären Umstände, der soziale Status, der Lebensstil und der Alkoholmissbrauch von großer Bedeutung.
Die Behandlungsmethoden lassen sich in folgende Bereiche einteilen: äußerliche Therapie, systemische Therapie, Physiotherapie, Klimatherapie, alternative und volkstümliche Methoden.
Externe Therapie
Bei der Psoriasis ist die äußerliche medikamentöse Therapie von größter Bedeutung. In leichten Fällen beginnt die Behandlung mit lokalen Maßnahmen und beschränkt sich auf diese. Medikamente zur topischen Anwendung haben in der Regel weniger Nebenwirkungen, ihre Wirksamkeit ist jedoch schlechter als bei einer systemischen Therapie.
Im fortgeschrittenen Stadium wird die äußerliche Behandlung sehr sorgfältig durchgeführt, um keine Verschlechterung des Hautzustandes hervorzurufen. Je intensiver die Entzündung, desto geringer sollte die Salbenkonzentration sein. Normalerweise beschränkt sich die Behandlung der Psoriasis in diesem Stadium auf eine spezielle Creme, eine 0, 5-2 %ige Salicylsalbe und Kräuterbäder.
Im stationären Stadium und im Regressionsstadium sind wirksamere Medikamente angezeigt: 5-10 % Naphthalin-Salbe, 2-5 % Salicylsalbe, 2-5 % Schwefel-Teer-Salbe sowie viele andere Therapiemethoden.
Unter modernen Bedingungen muss sich der Arzt bei der Auswahl einer Therapiemethode oder eines bestimmten Medikaments an offiziellen Protokollen und Formularen der aktuellen Gesundheitsbehörden orientieren. Der Federal Guide to the Use of Drugs (Nummer IV) empfiehlt Steroid-Medikamente, Salicylsalben und Teerpräparate zur lokalen Behandlung von Patienten mit Psoriasis.
Wir konzentrieren uns hauptsächlich auf die in den Handbüchern angegebenen Medikamente.
Feuchtigkeitsspendende Wirkstoffe.Macht die schuppige Oberfläche psoriatischer Elemente weicher, verringert die Hautspannung und verbessert die Elastizität. Verwenden Sie Cremes auf Lanolinbasis mit Vitaminen. Laut Literatur werden bereits nach einer so milden Exposition bei einem Drittel der Patienten klinische Effekte (Reduktion von Juckreiz, Erythem und Peeling) erzielt.
Salicylsäurepräparate.. Üblicherweise werden Salben mit einer Salicylsäurekonzentration von 0, 5 bis 5 % verwendet. Es wirkt antiseptisch, entzündungshemmend, keratoplastisch und keratolytisch und kann in Kombination mit Teer und Kortikosteroiden eingesetzt werden. Salicylsalbe mildert die schuppigen Schichten psoriatischer Elemente und verstärkt auch die Wirkung lokaler Steroide, indem sie deren Absorption verbessert. Daher wird sie häufig in Kombination mit diesen angewendet.
Teerpräparate. Sie werden seit langem in Form von 5-15 %igen Salben und Pasten eingesetzt, oft in Kombination mit anderen lokalen Arzneimitteln. In unserem Land werden Salben mit Holzteer (normalerweise Birke) verwendet, in einigen anderen Ländern mit Kohlenteer. Letzteres ist aktiver, hat aber laut unseren Wissenschaftlern krebserregende Eigenschaften, obwohl zahlreiche ausländische Veröffentlichungen und Erfahrungen dies nicht bestätigen. Teer hat eine höhere Aktivität als Salicylsäure und verfügt über entzündungshemmende, keratoplastische und Anti-Peeling-Eigenschaften. Sein Einsatz bei Psoriasis ist auch auf seine Wirkung auf die Zellproliferation zurückzuführen. Bei der Verschreibung von Teerpräparaten sollten deren photosensibilisierende Wirkung und das Risiko einer Verschlechterung der Nierenfunktion bei Menschen mit nephrologischen Erkrankungen berücksichtigt werden.
Shampoos mit Teer werden zum Waschen der Haare verwendet.
Naphthalanöl. Es ist eine Mischung aus Kohlenwasserstoffen und Harzen und enthält Schwefel, Phenol, Magnesium und viele andere Stoffe. Naphthalanölpräparate haben entzündungshemmende, resorbierbare, juckreizstillende, antiseptische, peelende und reparierende Eigenschaften. Zur Behandlung der Psoriasis werden 10–30 % Naphthalin-Salben und -Pasten verwendet. Naphthalanöl wird häufig in Kombination mit Schwefel, Ichthyol, Borsäure und Zinkpaste verwendet.
Lokale Retinoidtherapie. Das erste wirksame topische Retinoid, das zur Behandlung von Psoriasis zugelassen ist. Dieses Arzneimittel ist in unserem Land noch nicht registriert. Es handelt sich um eine Gelatine auf Wasserbasis und ist in den Konzentrationen 0, 05 und 0, 1 % erhältlich. Von der Wirksamkeit her ist es mit starken Kortikosteroiden vergleichbar. Zu den Nebenwirkungen zählen Juckreiz und Hautreizungen. Einer der Vorteile dieses Medikaments ist seine längere Remission im Vergleich zu GCS.
Derzeit werden synthetische Hydroxyanthrone verwendet.
Analog zu natürlichem Chrysarobin hat es eine zytotoxische und zytostatische Wirkung, die zu einer Verringerung der Aktivität oxidativer und glykolytischer Prozesse in der Epidermis führt. Dadurch nimmt die Zahl der Mitosen in der Epidermis ab, ebenso wie Hyperkeratose und Parakeratose. Leider hat das Medikament eine ausgeprägte lokale Reizwirkung und bei Kontakt mit gesunder Haut kann es zu Verbrennungen kommen.
Senfgas-Derivate
Sie enthalten Blasenbildner: Senfgas und Trichlorethylamin. Die Behandlung mit diesen Medikamenten wird mit großer Vorsicht durchgeführt, indem zunächst einmal täglich Salben mit geringer Konzentration auf kleine Läsionen aufgetragen werden. Bei guter Verträglichkeit erhöhen sich dann die Konzentration, der Anwendungsbereich und die Anwendungshäufigkeit. Die Behandlung erfolgt unter strenger ärztlicher Aufsicht mit wöchentlichen Blut- und Urintests. Mittlerweile werden diese Medikamente praktisch nicht mehr eingesetzt, sind aber im stationären Stadium der Krankheit sehr wirksam.
Zinkpyrithion. Wirkstoff hergestellt in Form von Sprays, Cremes und Shampoos. Es hat eine antimikrobielle, antimykotische und antiproliferative Wirkung: Es unterdrückt das pathologische Wachstum von Epidermiszellen im Zustand der Hyperproliferation. Diese letzte Eigenschaft bestimmt die Wirksamkeit des Medikaments gegen Psoriasis. Das Medikament lindert Entzündungen, reduziert die Infiltration und Ablösung psoriatischer Elemente. Die Behandlung wird durchschnittlich einen Monat lang durchgeführt. Zur Behandlung von Patienten mit Kopfhautläsionen werden Sprays und Shampoos verwendet, bei Hautläsionen Sprays und Cremes. Das Arzneimittel wird 2-mal täglich aufgetragen, das Shampoo wird 3-mal pro Woche verwendet. In unserem Land wird seit 1995 die klinische Wirksamkeit und Verträglichkeit aller pharmazeutischen Formen von Zinkpyrithion untersucht. Nach der Schlussfolgerung der wichtigsten dermatologischen Zentren liegt die Wirksamkeit des Arzneimittels bei der Behandlung von Patienten mit Psoriasis zwischen 85 % und 90 %. Den in Fachzeitschriften veröffentlichten Daten führender Spezialisten dieser und anderer Zentren zufolge kann eine klinische Heilung nach 3 bis 4 Wochen Behandlung erreicht werden. Die Wirkung entwickelt sich allmählich, aber es ist sehr wichtig, dass die Ergebnisse der Behandlung am Ende der ersten Woche nach Einnahme des Arzneimittels sichtbar sind: Der Juckreiz wird stark reduziert, das Peeling verschwindet und das Erythem verblasst. Ein derart schnelles Erreichen der klinischen Wirkung führt folglich zu einer raschen Verbesserung der Lebensqualität der Patienten. Das Medikament ist gut verträglich. Zugelassen für die Verwendung ab 3 Jahren.
Salben mit Vitamin D.3. Seit 1987 wird zur lokalen Behandlung ein synthetisches Vitamin-D-Präparat eingesetzt.3. Zahlreiche experimentelle Studien haben gezeigt, dass Calcipotriol die Proliferation von Keratinozyten hemmt, ihre morphologische Differenzierung beschleunigt, Faktoren des Immunsystems der Haut beeinflusst, die die Zellproliferation regulieren, und entzündungshemmende Eigenschaften hat. Auf unserem Markt gibt es 3 Medikamente dieser Gruppe von verschiedenen Herstellern. Medikamente werden 1-2 mal täglich auf die betroffenen Hautpartien aufgetragen. Die Wirksamkeit von Salben mit D.3Sie entspricht in etwa der Wirkung von Kortikosteroidsalben der Klassen I, II und nach J. Koo sogar der Klasse III. Bei der Anwendung dieser Salben tritt bei den meisten Patienten (bis zu 95 %) eine ausgeprägte klinische Wirkung auf. Um eine gute Wirkung zu erzielen, kann es jedoch lange dauern (von 1 Monat bis 1 Jahr) und die betroffene Fläche sollte 40 % nicht überschreiten. Bei Kindern wurden positive Erfahrungen mit der Substanz berichtet. Das Medikament wurde zweimal täglich angewendet, eine ausgeprägte Wirkung wurde am Ende der 4. Behandlungswoche beobachtet. Es wurden keine Nebenwirkungen festgestellt.
Kortikosteroid-Medikamente. Sie werden in der medizinischen Praxis seit 1952 als äußerliche Mittel eingesetzt, als die Wirksamkeit der äußerlichen Anwendung von Steroiden erstmals nachgewiesen wurde. Bisher sind etwa 50 Glukokortikosteroide zur äußerlichen Anwendung auf dem Pharmamarkt registriert. Dies macht es zweifellos schwierig, einen Arzt auszuwählen, der über alle Medikamente informiert sein muss. Laut derselben Umfrage gehören zu den am häufigsten verschriebenen Kortikosteroiden bei Psoriasis auch Kombinationsmedikamente.
Die therapeutische Wirkung externer Kortikosteroide beruht auf einer Reihe potenziell vorteilhafter Wirkungen:
- entzündungshemmende Wirkung (Vasokonstriktion, Auflösung des entzündlichen Infiltrats);
- epiderstatisch (antihyperplastische Wirkung auf Epidermiszellen);
- Anti allergisch;
- lokale analgetische Wirkung (Beseitigung von Juckreiz, Brennen, Schmerzen, Beklemmungsgefühl).
Veränderungen in der Struktur von GCS wirkten sich auf seine Eigenschaften und Aktivität aus. So entstand eine recht große Gruppe von Arzneimitteln, die sich in ihrer chemischen Struktur und Wirkung unterschieden. Hydrocortisonacetat wird heute bei Psoriasis praktisch nicht mehr eingesetzt, es wird in klinischen Studien zum Vergleich mit neu hergestellten Medikamenten eingesetzt. Es wird beispielsweise angenommen, dass, wenn man die Aktivität von Hydrocortison als eins annimmt, die Aktivität von Triamcinolonacetonid 21 Einheiten und die von Betamethason 24 Einheiten beträgt. Von den Medikamenten der zweiten Klasse gegen Psoriasis wird Flumetasonpivalat in Kombination mit Salicylsäure am häufigsten verwendet, und die modernsten sind nicht fluorierte Kortikosteroide. Aufgrund des minimalen Risikos von Nebenwirkungen sind Salben und Cremes mit Aclomethason für die Anwendung in empfindlichen Bereichen (Gesicht, Hautfalten), zur Behandlung von Kindern und älteren Menschen bei großflächiger Anwendung zugelassen.
Unter den Arzneimitteln der dritten Klasse kann eine Gruppe fluorierter Kortikosteroide unterschieden werden. Eine pharmakoökonomische Analyse des Einsatzes dieser Medikamente (jedoch nicht bei Psoriasis), die aus der Untersuchung des Verhältnisses Preis/Sicherheit/Wirksamkeit besteht, ergab anhand der erhaltenen Daten günstige Indikatoren für Betamethasonvalerat: schnelle Entwicklung der therapeutischen Wirkung, geringere Kosten der Behandlung.
Bei der Behandlung der Psoriasis sollten Sie mit leichteren Medikamenten beginnen und bei wiederholten Exazerbationen und Unwirksamkeit der verwendeten Medikamente stärkere Medikamente verabreichen. Bei amerikanischen Dermatologen ist jedoch folgende Taktik beliebt: Zunächst wird ein starkes GCS verwendet, um eine schnelle Wirkung zu erzielen, und dann wird der Patient zur Erhaltungstherapie auf ein mäßiges oder schwaches Medikament umgestellt. In jedem Fall werden wirksame Medikamente in kurzen Dosierungen und nur in begrenzten Bereichen eingesetzt, da bei der Verschreibung eher Nebenwirkungen auftreten.
Zusätzlich zu dieser Klassifizierung werden Arzneimittel verschiedener Generationen in fluorierte, difluorierte und nicht fluorierte Arzneimittel unterteilt. Nichtfluorierte Kortikosteroide der ersten Generation (Hydrocortisonacetat) sind im Vergleich zu fluorierten in der Regel weniger wirksam, aber sicherer im Hinblick auf Nebenwirkungen. Jetzt ist das Problem der geringen Wirksamkeit nicht fluorierter Kortikosteroide gelöst: Es wurden nicht fluorierte Medikamente der vierten Generation entwickelt, die in ihrer Wirksamkeit mit fluorierten und in ihrer Sicherheit mit Hydrocortisonacetat vergleichbar sind. Das Problem der Wirkungsverstärkung des Arzneimittels wird nicht durch Halogenierung, sondern durch Veresterung gelöst. Dies verstärkt nicht nur die Wirkung, sondern ermöglicht Ihnen auch die einmal tägliche Einnahme veresterter Arzneimittel. Es handelt sich um die nichtfluorierten Kortikosteroide der vierten Generation, die derzeit zur topischen Anwendung bei Psoriasis bevorzugt werden.
Standardnebenwirkungen der topischen Steroidanwendung sind die Entwicklung von Hautatrophie, Hypertrichose, Teleangiektasien, pustulösen Infektionen und systemischen Auswirkungen auf das Hypothalamus-Hypophysen-Nebennieren-System. Mit den oben erwähnten modernen, nicht fluorierten Medikamenten werden diese Nebenwirkungen auf ein Minimum reduziert.
Pharmaunternehmen versuchen, das Angebot an Darreichungsformen zu diversifizieren und GCS in Form von Salben, Cremes und Lotionen herzustellen. Die Fettsalbe, die einen Film auf der Oberfläche der Läsion bildet, bewirkt eine wirksamere Resorption der Infiltration als andere Darreichungsformen. Die Creme lindert am besten akute Entzündungen, spendet Feuchtigkeit und erfrischt die Haut. Die ölfreie Basis der Lotion sorgt für eine einfache Verteilung auf der Kopfhautoberfläche, ohne das Haar zu verkleben.
Laut Literatur kann bei einer Anwendung von beispielsweise Mometason über 3 Wochen bei fast 80 % der Patienten ein positiver Therapieeffekt (Reduktion der Anzahl der Hautausschläge um 60 bis 80 %) erzielt werden. Laut V. Yu. Udzhukhu, das günstigste Verhältnis „Wirksamkeit/Sicherheit" kann mit Hydrocortisonbutyrat erreicht werden. Der ausgeprägte klinische Effekt des Einsatzes dieses Arzneimittels geht mit einer guten Verträglichkeit einher: Die Autoren beobachteten bei keinem der behandelten Patienten Nebenwirkungen, selbst bei der Anwendung im Gesicht. Bei längerer Anwendung anderer Kortikosteroide musste die Behandlung aufgrund der Entwicklung von Nebenwirkungen abgebrochen werden. Laut B. Bianchi und N. G. Kochergin zeigte ein Vergleich der Ergebnisse der klinischen Anwendung von Mometasonfuorat und Methylprednisolonaceponat die gleiche Wirksamkeit dieser Arzneimittel bei topischer Anwendung. Mehrere Autoren (E. R. Arabian, E. V. Sokolovsky) schlagen eine abgestufte Kortikosteroidtherapie bei Psoriasis vor. Es wird empfohlen, eine externe Therapie mit kortikosteroidhaltigen Kombinationspräparaten (z. B. Betamethason und Salicylsäure) zu beginnen. Die durchschnittliche Dauer dieser Behandlung beträgt etwa 3 Wochen. Anschließend wird es in reines GCS, vorzugsweise dritter Klasse, umgewandelt (z. B. Hydrocortisonbutyrat oder Mometasonfuroat).
Patienten werden von der einfachen Anwendung von Steroiden, der Fähigkeit, die klinischen Symptome der Krankheit schnell zu lindern, der Zugänglichkeit und dem Mangel an Geruch angezogen. Darüber hinaus hinterlassen diese Medikamente keine Fettflecken auf der Kleidung. Allerdings sollte die Anwendung kurzfristig erfolgen, um eine Verschlechterung des Krankheitsverlaufs zu verhindern. Bei längerer Anwendung von Steroidsalben entwickelt sich eine Sucht. Ein abrupter Entzug von Kortikosteroiden kann zu einer Verschlimmerung des Hautprozesses führen. In der Literatur wird auf unterschiedliche Remissionsdauern nach topischer Kortikosteroidbehandlung hingewiesen. Die meisten Studien deuten auf eine kurzfristige Remission von 1 bis 6 Monaten hin.
Bei Psoriasis sind Kombinationen von Steroidhormonen mit Salicylsäure am wirksamsten. Salicylsäure ergänzt aufgrund seiner keratolytischen und antimikrobiellen Wirkung die dermatotrope Wirkung von Steroiden.
Es empfiehlt sich, Lotionen in Kombination mit Kortikosteroiden und Salicylsäure auf die Kopfhaut aufzutragen. Nach Angaben der Autoren erreicht die Wirksamkeit der kombinierten Medikamente 80 - 100 %, während die Hautreinigung sehr schnell, innerhalb von 3 Wochen, erfolgt.
Zusammenfassend muss gesagt werden, dass in der Praxis stets die Entscheidung des Arztes obliegt, ob er nur äußerliche Behandlungsmethoden anwendet oder diese in Kombination mit einer eventuellen systemischen Therapie verschreibt, um die Wirksamkeit der Behandlung zu erhöhen und die Remission zu verlängern.























